Как делают УЗИ на 22-й неделе беременности?
Ультразвуковое сканирование в конце второго триместра беременности традиционно делают через внешнюю брюшную стенку. Такая процедура называется трансабдоминальным УЗИ.
Делают ультразвук из положения лежа на спине. Будущая мама ложится на кушетку, освобождает животик, на который врач намазывает специальный гель для УЗИ. Затем доктор водит по коже датчиком, и изображение малыша внутри мамы выдается на монитор УЗИ-аппарата. Пациентка может прийти на анализ вместе с супругом, и тогда мама с папой вместе смогут полюбоваться на будущего члена семьи еще до рождения.
Подготовка к такому УЗИ совершенно не нужна. Еще несколько недель назад нужно было приходить на внешний ультразвук с полным мочевым пузырем и пустым кишечником. Теперь же объема околоплодных вод вполне хватает, чтобы ультразвуковые волны добрались до матки, а датчик выдал картинку на экран.
https://youtube.com/watch?v=ndutJsYzQNs
Скрининг 1 триместра, плохой результата по биохимии.
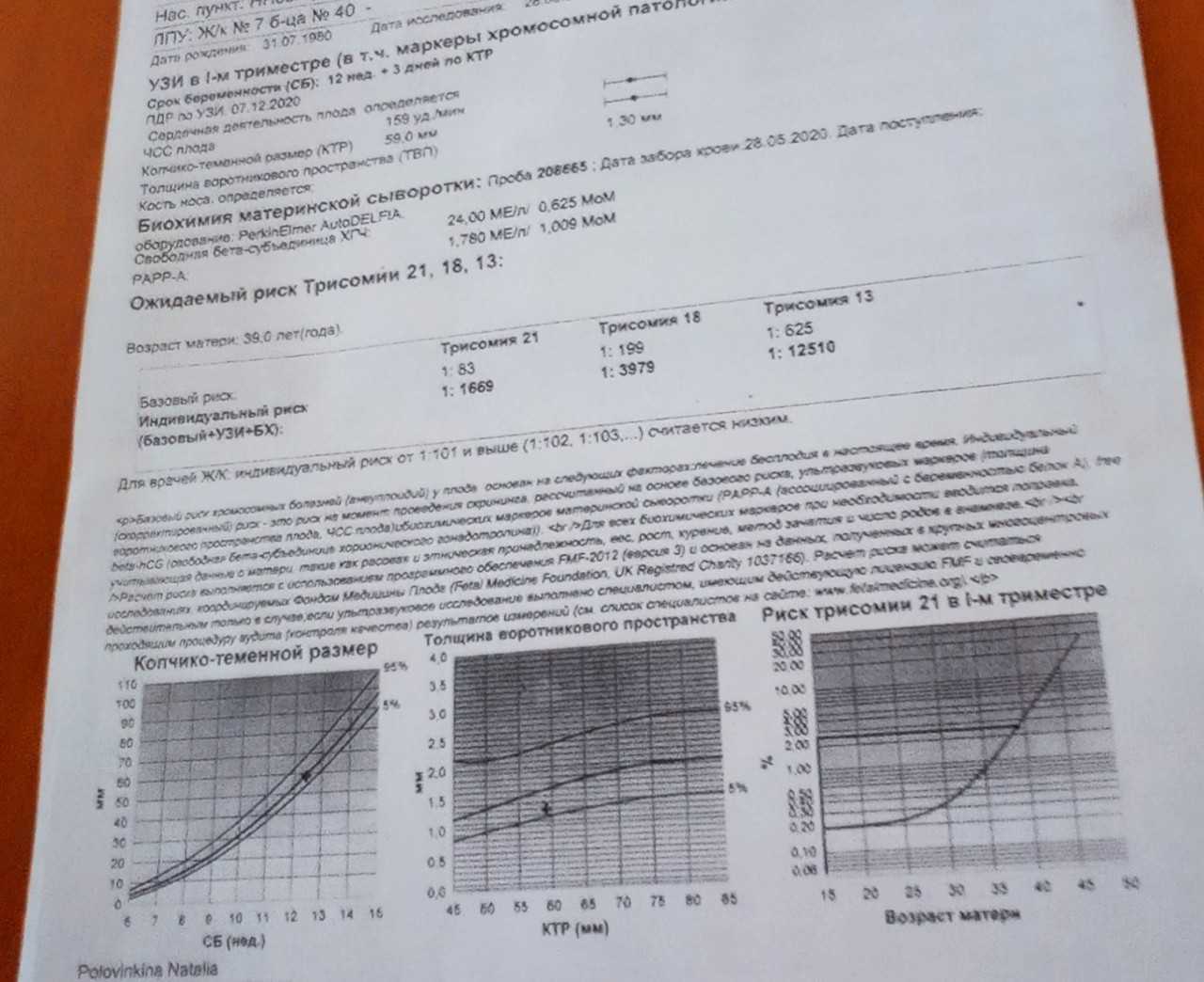
Проплакалась уже, сейчас пытаюсь изучать интернет, но в голове путаница и нет ни однозначных выводов, ни тем более решений (хотя прекрасно понимаю,что решение только за мной и мужем). Начну по порядку, возраст 35, беременность вторая, планированная. Наблюдаюсь в платной клинике, первый скрининг делала 13 дней назад, срок от начала последней менструации на тот момент был 12 недель и 4 дня, по УЗИ 11 недель и 3 дня. Результаты УЗИ хорошие, КТР — 49 мм, ТВП — 1,3, носовая косточка — 1,6, всё остальное тоже в норме. Результаты биохимии: Свободная бета-субъединица хгч — эквивалентно 1,692 МоМ РАРР-А — эквивалентно — 0,328 МоМ Трисомия 21: базовый риск 1:225, индивидуальный 1:87 — синдром дауна Трисомия 18: базовый риск 1:509, индивидуальный 1:4026 Трисомия 13: базовый риск 1:1606, индивидуальный 1:1976
Генетик в центре сидит только для выписки направлений на доп.обследования и констатации факта. Гинеколог у которого наблюдаюсь в отпуске, сходила к другому, для разговора и некоторых разъяснений, вроде немного отпустило. Генетик выписала 2 направления по моему выбору на ДОТ-тест или на кариотипирование. Утверждают что оба доп.обследования одинаково информативны, разница лишь в методе (инвазивный и неинвазивный) и ДОТ-тест — платный( это аспект для нас не играет роли).
Подружка лучшая работает в диагностическом, я естественно сразу к ней, всегда в вопросах медицины обращаюсь, решили с ней сходить ещё раз к генетику в диагностический. Провела она меня к Царёвой, та утверждает что ДОТ-тест ни о чём и самый информативный естественно кариотипирование, типа 100% (интернет правда с ней не совсем согласен). Я попросила ещё раз сделать скрининг, по срокам УЗИ ещё успевали. УЗИ сделала Войцехович, по УЗИ всё так же хорошо: КРТ — 65 мм, ТВП — 1,8 мм, носовая косточка — +(размер не указан). Также пересдала биохимию, результатов пока нет, будут на след. неделе.
Гинеколог к которому ходила на консультацию рекомендует ДОТ-тест, по-изучала, делают его только с 2013 года, делают не многие (из-за цены), т.е. статистика не такая большая как с кариотипированием, подкупает безопасность данного метода. Про кариотипирование, тоже информацию собрала, наиболее безопасен амниоцентез, но собственно на бопсию ворсин хориона я уже по сроку не успеваю. Так же хочу со своим гинекологом ещё раз всё обсудить, уже по результатам повторного скрининга, в том числе к Царёвой ещё раз пойду, как будет готов результат.
Накидайте пожалуйста Вашей статистики по себе и знакомым, кто-то может делал ДОТ-тест, что про него можете сказать.
Честно, какая-то пустота, больше ничего не чувствую надо работать, семьёй заниматься, а мысли совсем о другом( Да, я обязательно буду проводить доп.обследование, потому как не готова к больному ребенку (Вы можете меня осудить за малодушие, но не готова). Забить на эту ситуацию, как многие делают не могу, потому как дальше это будет не приятная беременность, у муки по ожиданию. Вопрос каким методом это сделать, пугает при инвазивном методе риск прерывания беременности после процедуры, понятно, процент 1-2, но он есть. Второго шанса я себе уже не дам, в случае плохого исхода, не смогу ни морально, ни физически на это больше пойти.
Еще расскажите, что всё-таки за зверь — эта биохимия, в интернете начиталась, да и гинеколог говорит, что на её результаты могут влиять некоторые факторы, насколько это правда, т.к. Царёва утверждает, что всё это ерунда.
Написала много, надеюсь понятно. Заранее благодарю.
Как подготовиться к анализу
Специальной подготовки не требуется. Допустимы легкий завтрак, обед или ужин (зависти от того, в какое время женщина будет сдавать тест). Главное ограничение – это строгий запрет на жирную пищу. Продукты с высоким содержанием жира не изменят результаты анализа, но затруднят работу врача лаборанта. Поскольку белки-гормоны определяются не в самой крови, а в сыворотке.
В назначенный день беременная приходит в процедурный кабинет и совместно со специалистом заполняет подробную анкету.
Важно! Необходимо точно заполнять анкету, данные из нее необходимы для корректировки рисков, полученных при биохимическом скрининге
Подготовка
Для получения достоверных и точных результатов будущей мамочке очень важно правильно подготовиться. За несколько дней до сдачи биохимических анализов ей следует обязательно соблюдать гиполипидемическую диету
Она подразумевает ограничение в дневном рационе всех жирных и жареных продуктов.
Фаст-фуд, копчености и маринованные блюда также полностью исключаются. Ужин накануне исследования обязательно должен быть легким. Оптимально, если он будет состоять из белкового блюда, дополненного гарниром из любой крупы. Овощи и фрукты перед проведением УЗИ следует ограничить, они могут привести к повышенному газообразованию, а наличие газов в животе не позволит врачу УЗИ хорошо рассмотреть плод и все плодные оболочки.
Также за 2-3 дня до ультразвукового исследования обязательно исключаются бобовые и все виды капусты. Употребление кваса или газированных напитков также существенно повышает газообразование. Лучше, чтобы накануне запланированной сдачи анализов и УЗИ вся пища была максимально легкой, но питательной.
Беременной женщине очень важно кушать достаточное количество белка даже перед проведением лабораторных исследований
К получению неточных результатов может привести и физическая нагрузка. Врачи давно заметили, что простой подъем по лестнице может спровоцировать изменение биохимических показателей. Для того, чтобы результаты лабораторных исследований оказались точными, будущей мамочке следует ограничить все физические нагрузки.
Сдавать биохимические анализы следует обязательно натощак. Некоторые специалисты разрешают будущим мамочкам выпить перед исследованием немного воды. Завтракать перед походом в лабораторию не следует.
Сдавать анализы следует утром. Исследования, проведенные в вечернее время, дают менее правдивые результаты.
В настоящее время врачи рекомендуют, что перед сдачей биохимических тестов будущие мамы должны ограничить все высокоаллергенные продукты. Это обусловлено тем, что каждый день появляется все больше научных исследований, которые свидетельствуют о том, что такая пища может повлиять на получение достоверных результатов.
На неделю до сдачи анализов на скрининг 2 триместра лучше исключить из своего меню все цитрусовые, морепродукты, шоколад и мед.
Как сдавать
Мы разобрались, что это за анализ, и сколько раз его проводят
Но, чтобы результаты были правильными, чтобы потом не переживать из-за них, важно правильно сдать это анализ крови. Так как надо его сдавать?
Стоит ли проводить биохимический скрининг? Если врач советует это сделать, отказываться от него не стоит. Этот метод обследования безопасен как для женщины, так и для ребенка. Благодаря ему беременная может на ранних сроках определить, есть ли риск появления ряда заболеваний и принять решение о прерывании беременности. С другой стороны, по этому анализу не ставится диагноз, он указывает на то, что возможно развитие патологии, но не является стопроцентной гарантией того, что ребенок болен.
Показания для биохимического скрининга
Почему биохимический скрининг назначают далеко не всем беременным? Кто попадает в группу риска? Показаниями для данного анализа могут служить следующие случаи:
- если беременной больше 35 лет (об опасностях таких родов, читайте здесь);
- наследственность хромосомных нарушений;
- если муж и жена — родственники;
- вынужденный приём сильнодействующих препаратов в первые недели беременности;
- множественные выкидыши;
- если один из супругов был облучён;
- если УЗИ неоднократно показывало отклонения от нормы в развитии плода;
- угроза прерывания беременности.
Любая беременная женщина может сама изъявить желание пройти биохимический скрининг, объяснив лечащему врачу причины такого решения. Такой анализ проводится в два этапа.
https://youtube.com/watch?v=phmpT_kt3yk
Вопрос о необходимости выполнения биохимического скрининга у всех беременных женщин до сих пор остается спорным. Большинство специалистов рекомендует делать данный тест всем пациенткам, ведь от генетических нарушений никто не застрахован. Всемирная Организация Здравоохранения (ВОЗ) рекомендует хотя бы выполнять в обязательном порядке лабораторные исследования у всех беременных во втором триместре.
Данный анализ не является обязательным, и решение выполнить является добровольным для каждой будущей мамы, хотя, безусловно, лишний раз подстраховать себя не помешает.
Кроме того, выделены группы женщин, которые имеют высокий риск рождения детей с генетической патологией. Таким пациенткам следует обследоваться дважды за все время гестации.
Группы риска, требующие обязательного биохимического скрининга:
- Возраст женщины старше 30 лет при первой беременности и старше 35 лет при второй и последующих;
- 2 и более самопроизвольных прерывания беременности в анамнезе;
- Самостоятельный прием лекарственных препаратов в ранних сроках, обладающих тератогенным действием;
- Инфекционные заболевания, перенесенные в первом триместре;
- Наличие в семье родственников с генетическими аномалиями;
- Наличие генетических аномалий у одного или обоих родителей;
- Рождение ранее в семье ребенка с генетическими аномалиями;
- Мертворождение или смерть другого ребенка от пороков развития в семье ранее;
- Брак между близкими родственниками;
- Радиоактивное облучение одного или обоих родителей перед зачатием или на ранних срока беременности;
- Отклонения, обнаруженные на УЗИ плода.
![]()
Существует перечень показаний для обязательного медико-генетического консультирования семейной пары. Эти же показания учитываются при назначении обязательного скрининга в 12 недель. Дело в том, что далеко не во всех странах мира государством выделены средства на массовое обследование всех беременных женщин с помощью УЗИ и биохимического анализа крови. Поэтому в определенных государствах скрининг первого триместра и последующих проводят лишь при наличии подобных показаний у супружеской пары.
- Рождение в семье ребенка с уродствами и наследственными заболеваниями.
- Наличие у ребенка умственной отсталости различных форм, задержки физического развития, слепоты, глухоты, синдрома дисплазии соединительной ткани в различных формах, пороков конечностей, позвоночника, черепа, пороков сердца и крупных сосудов.
- Наличие в роду у кого-либо из родителей наследственных генетических заболеваний: у братьев, сестер, родителей, бабушек и дедушек, тети и дяди.
- Мертворождения, привычное невынашивание беременности.
- Возраст матери старше 35 лет и возраст отца старше 40 лет.
- Близкородственные браки, кровосмешение.
- Воздействие уродующих (тератогенных) факторов: вредных условий труда, химических веществ, рентгеновского излучения, определенных лекарств, особенно на ранних сроках беременности.
- Осложненное протекание беременности, многократные угрозы прерывания, задержка роста плода.
- Подозрительные показатели, полученные на первом скрининге беременной женщины в 1 триместре – биохимического анализа крови и показателей УЗИ в 11-14 недель.
Во всех странах СНГ биохимический и ультразвуковой скрининг входят в перечень обязательных исследований всех беременных женщин и финансируется государством.
![]()
Для чего делают УЗИ при биохимическом скрининге
Среди специалистов биохимический скрининг называют тройным тестом, потому что для определения генетических рисков необходимы не только значения ХГЧ и PAPP-A, но и результаты УЗИ. А именно: точный срок беременности, размеры ТВП (толщины воротникового пространства плода) и ДНК (длина носовой кости плода). ДНК и ТВП — УЗ-маркеры пороков развития, в случае отклонения от нормы. Нормы для разных сроков отличаются.
Важно знать! Если носовая кость не визуализируется, риск патологий плода вырастает до 47%. Для правильных расчетов рисков хромосомных заболеваний необходимы биохимические показатели и ультразвуковые маркеры
Для правильных расчетов рисков хромосомных заболеваний необходимы биохимические показатели и ультразвуковые маркеры.
Толщина воротникового пространства – это зона в области шеи между кожей и мягкими тканями, в которой скапливается жидкость. Выраженное превышение нормы может говорить об отклонениях в развитии плода.
Норма ТВП. Таблица 1.
| 11 недель | 2 |
| 14 недель | До 2,6 |
Ультразвуковое исследование обладает высокой точностью, проводить его рекомендуют у сонолога экспертного класса. Срок первого УЗИ – 11-14 недель.
Важно! Оптимальный срок для УЗИ в рамках тройного теста – —13 недель беременности
Нормы и расшифровка результатов
Скрининг 2 триместра что это такое? Лабораторные результаты второго скрининга при беременности отражают процесс развития плода. Исследуемые гормоны продуцируются плацентой, соответственно, их уменьшение или увеличение говорит о нарушении внутриутробного развития.
Во сколько недель делают?
Лабораторные нормы показателей на каком сроке 2 скрининг при беременности расшифровка
| Неделя беременности | ХГЧ, мЕД/мл | АФП, Ед/мл | E3, нг/мл |
| 16 недель | 10000-58000 | 15-95 | 1,55-6,05 |
| 17 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 18 недель | 8000-57000 | 15-95 | 1,9-7,2 |
| 19 недель | 7000-49000 | 15-95 | 2,16-8,06 |
| 20 недель | 1600-49000 | 27-125 | 2,16-8,06 |
Расшифровка второй скрининг во время беременности производится с помощью перевода результатов в среднее значение (МоМ), которое учитывает возраст, конституцию беременной женщины, место ее проживания. Идеальным показателем считается МоМ = 1, что означает минимальные шансы возникновения патологий у плода. Нижняя граница средних значений анализа на гормоны равна 0,5, верхняя – 2. Если показатель МоМ выходит за пределы допустимых значений, будущей матери необходима консультация генетика.
Повышение ХГЧ или МоМ может говорить о синдроме Дауна и Клайнфельтра, понижение – о синдроме Эдвардса. Если АФП или МоМ больше нормы, есть риск наличия дефектов нервной трубки. При сниженных показателях данного гормона у плода может обнаружиться синдром Дауна и Эдвардса. Повышенные эстриол и МоМ являются показателями заболеваний печени, а уменьшенные – фетоплацентарной недостаточности, угрозы выкидыша и отсутствия головного мозга у плода.
УЗИ скрининг 2 триместра фото:
https://youtube.com/watch?v=Fx7wv5S0A9k
При ультразвуковом исследовании врач оценивает размеры частей плода. Скрининг 2 триместра нормы и нормы фетометрии будущего ребенка:
| Неделя беременности | Бипариетальный размер головы | Лобно-затылочный размер | Длина костей голени | Длина плечевой кости |
| 16 недель | 26-37 мм | 32-49 мм | 11-21 мм | 13-23 мм |
| 17 недель | 29-43 мм | 38-58 мм | 14-25 мм | 16-27 мм |
| 18 недель | 32-47 мм | 43-64 мм | 16-28 мм | 19-31 мм |
| 19 недель | 36-52 мм | 48-70 мм | 19-31 мм | 21-34 мм |
| 20 недель | 39-56 мм | 53-75 мм | 21-34 мм | 24-36 мм |
| Неделя беременности | Длина костей предплечья | Длина бедренной кости | Окружность головы | Окружность живота |
| 16 недель | 12-18 мм | 13-23 мм | 112-136 мм | 88-116 мм |
| 17 недель | 15-21 мм | 16-28 мм | 121-149 мм | 93-131 мм |
| 18 недель | 17-23 мм | 18-32 мм | 131-161 мм | 104-144 мм |
| 19 недель | 20-26 мм | 21-35 мм | 142-186 мм | 114-154 мм |
| 20 недель | 22-29 мм | 23-38 мм | 154-186 мм | 124-164 мм |
При УЗИ также исследуются кости лицевого скелета, структура сердца, органы пищеварительной, мочевыводящей и дыхательной системы. При отсутствии их видимой патологии считается, что плод здоров. Кроме того, производится оценка структуры плаценты, пуповины, в которой должно быть 3 сосуда. Также при ультразвуковом исследовании вычисляется объем околоплодных вод (по индексу амниотической жидкости
| Неделя беременности | ИАЖ, мм |
| 16 недель | 73-201 |
| 17 недель | 77-211 |
| 18 недель | 80-220 |
| 19 недель | 83-225 |
| 20 недель | 86-230 |
Последним этапом УЗИ при втором скрининге является оценка матки и ее шейки. Длина шейки матки равна в норме 3,5-4,5 см. При меньших значениях ставится диагноз ИЦН.
Скрининг 2 триместра сроки необходимого проведения: При нормальных значениях фетометрии и ИАЖ и отсутствии видимых патологий органов плод считается здоровым. Если в ходе УЗИ обнаруживаются какие-либо отклонения, требуется углубленная диагностика с помощью инвазивных и неинвазивных методов.
https://youtube.com/watch?v=z2P6PQgvtTc
Что говорят результаты
Как понять, что показал этот анализ крови? При беременности он помогает установить, нет ли у плода отклонений. Чаще всего встречается синдром Дауна, но, кроме этой болезни могут быть и синдром Эдварса, синдром Ланге, синдром Патау и другие заболевания. Что это за болезни, опасны ли они? У женщины находят 22 пары двойных хромосом, и одну неправильную, «тройную».
Первый раз биохичический скрининг проводится во время первого триместра, после УЗИ, которое тоже проводят при беременности, дается направление на анализ крови. Это «двойной тест», т.к. врачи смотрят на уровень ХГЧ и РАРР. Результаты этого анализа крови зависят от многих факторов: сколько весит женщина при беременности, какой климат местности, где она проживает и др. Поэтому придумали новую единицу измерения – МоМ. Он показывает степень отклонения полученного результата от нормы. Норма МоМ – от 0,5 до 2,5. Если МоМ выше, то это может говорить о болезни.
Следующий биохимический скрининг принято называть «тройным тестом», т.к. в этом случае анализ крови показывает, сколько в крови 3 ил 5 видов гормонов: ХГЧ, РАРР, ингибин, эстриол, лактоген плацентарный. Что он показал, расшифровка результатов – это задача врача. Если он посчитает нужным, то направит женщину к генетику.
Иногда проводят и третий скрининг. Что это за анализ крови, как и когда его сдавать? Он делается в третьем триместре, на сроке от 32 до 34 недель. Проводятся дополнительные исследования: допплерометрия (нет ли гипоксии плода) и КТ (хорошо ли работает сердце).