Причины патологии на ранних сроках – до 15 недель
Иногда небольшие мажущие выделения коричневого или темного цвета возникают в самом начале беременности, на 2 неделе. Некоторые женщины могут ошибочно воспринять их за начало менструации. На самом деле, это результат прикрепления плодного яйца к стенке матки. Имплантационное кровотечение может возникнуть несколько позже, даже на 5 неделе. Оно не являются опасным и не причиняет дискомфорта.
В начале беременности возможно кровотечение после полового акта. Если оно незначительно, опасаться не стоит. Но если таковые становятся регулярными и сопровождаются другими негативными ощущениями, существует угроза прерывания беременности.
Рассмотрим главные причины возникновения кровотечения при беременности:
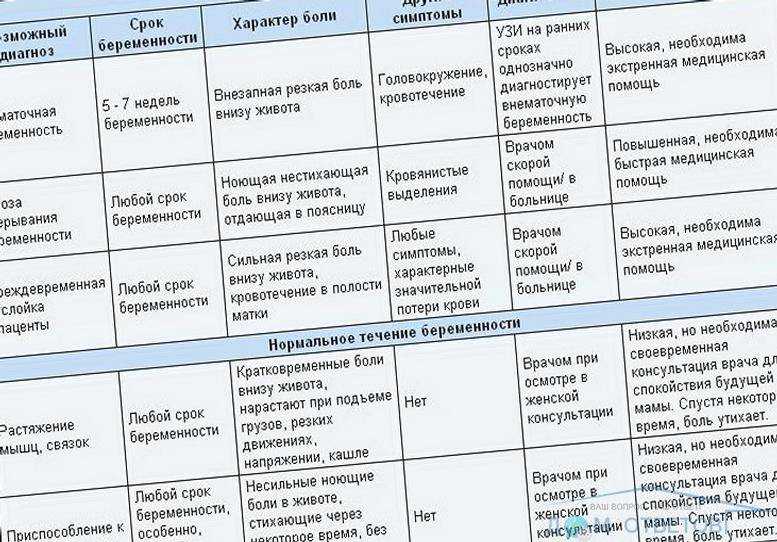
- Выкидыш. Самопроизвольный аборт в период до 28 недели. Он возникает по различным причинам. Среди них – патологии строения половых органов, эндокринные и инфекционные заболевания, генетические патологии плода, стрессы, чрезмерные физические нагрузки или полученные травмы. Очень высок риск прерывания беременности, когда кровотечение возникает на 8 неделе гестации.
- Внематочная беременность. Возникает в результате непроходимости труб, когда плодное яйцо не может проникнуть в полость матки для дальнейшего развития. Кровотечение в этом случае часто наступает на 6 гестационной неделе, когда маточная труба не может больше растягиваться. Это чрезвычайно опасное состояние для женщины, которое требует немедленного оперативного вмешательства.
- Замершая беременность. Обычно происходит на ранних сроках. При замершей беременности кровотечение несильное, сопровождается незначительными болями в нижней части живота. Женщине показана обязательная госпитализация для выскабливания полости матки и удаления плодного яйца.
- Пузырный занос. При данной патологии кровянистые выделения сопровождается отхождением мелких пузырьков. Показана вакуум аспирация, а иногда и удаление матки.
- Эрозия шейки матки, миомы, полипы. Данные новообразования в полости органа не связаны напрямую с беременностью, но могут вызывать кровотечения на 3-4 неделе и позже.
- Инфекционные заболевания. Они могут не только вызывать сильное кровотечение, но и наносить вред развитию плода. Поэтому подобные болезни требуют немедленного лечения.
- Недостаточный уровень прогестерона.
- Рак шейки матки.
Спровоцировать небольшие выделения с примесью крови могут некоторые процедуры, например, забор крови из пуповины (кордоцентез) или исследование околоплодной жидкости (амниоцентез).
При выкидыше происходят сокращения матки, которая пытается избавиться от плода. Один из признаков – выделения со сгустками, а иногда вместе с фрагментами тканей плодного яйца. Если беременность сохранить не удалось, и самопроизвольный аборт состоялся, обязательной процедурой будет выскабливание полости матки, поскольку даже незначительные остатки плодного яйца могут стать причиной инфекционного процесса и других осложнений. Наличие сгустков может также сигнализировать о замершей беременности.
- На 10 неделе патологическое состояние может возникнуть при нарушениях свертывающей системы крови.
- На 11 неделе риск прерывания беременности снижается, но это не означает, что появление кровянистых выделений не должно настораживать женщину. Они могут появиться после бурного полового акта, физической травмы или сильного перегрева, например, после посещения сауны.
- На 13-15 неделе женщине рекомендовано пройти тесты на выявление возможных пороков развития плода. Такие анализы позволят избежать осложнений во второй половине беременности.
https://youtube.com/watch?v=QLzpHbCr0-4
Влияние УЗ-исследования
Сегодня неотъемлемой частью обязательного скрининга является процедура УЗИ. Некоторые будущие мамы опасаются, что процедура может нанести вред ребенку. Часто можно услышать, что после УЗИ у женщины открылось кровотечение.
Выделения в этом случае незначительны, длятся не более двух суток и не приносят вреда ни маме, ни будущему малышу. Их могут вызывать гиперчувствительность внутренних половых органов или скопление крови.
Патологические выделения в начале беременности
Патологические выделения из половых органов практически всегда сопровождаются ощущением боли различной интенсивности. Если коричневатый оттенок является симптомом воспаления, то, как правило, выделения имеют неприятный, тухлый запах. При эндометрите наблюдаются выделения грязно-желтого цвета с примесью крови. При этом температура может подниматься выше 39ºС. Это опасное заболевание, которое грозит инфицированием околоплодных вод и гибелью плода на любом сроке беременности. Только вовремя начатое лечение, назначенное врачом-гинекологом, предупредит развитие всевозможных осложнений. Любое промедление, как и самостоятельная терапия, в этом случае недопустимы.
Коричневые выделения в первые 3 месяца беременности у многих женщин возникают в дни, когда должны были начаться месячные. Это происходит при понижении уровня гормона прогестерона. В этот период вероятность самопроизвольного прерывания беременности многократно возрастает. Появление кровянистой мазни свидетельствует о начавшейся отслойке плодного яйца. В этом случае нужно вызвать скорую и лечь так, чтобы ноги находились выше уровня головы. Чем быстрее прекратятся выделения и утихнет боль, тем больше вероятность благополучного сохранения плода
Так как коричневые выделения при беременности на ранних сроках нередко являются предвестниками выкидыша, к их появлению нужно проявлять повышенное внимание. Риски самопроизвольного аборта увеличиваются в случаях:
- инфекционного заболевания беременной (краснуха, ветряная оспа, цитомегаловирус и др.);
- хронических TORCH-инфекций;
- воспаления почек и мочевого пузыря;
- предыдущих абортов;
- резкого поднятия тяжести;
- неправильного гормонального фона;
- стресса или внезапного испуга;
- резус-конфликта матери и плода;
- генетических нарушения плода.
Процесс начинается с возникновения сокращений матки, выражающихся схваткообразной болью. Эти сокращения приводят к отслойке закрепившегося плодного яйца. Различают несколько этапов самопроизвольного аборта:
- Симптомами нарастающей угрозы выкидыша является повышенный тонус матки. При этом могут наблюдаться несильные ноющие боли в области матки, отдающие в поясницу, и незначительные кровянистые выделения. Эти симптомы присутствуют не всегда.
- Начало самопроизвольного аборта выражается появлением сильных схваткообразных болей и кровянистых выделений различного объема.
- Для самопроизвольного аборта в ходу характерна сильная схваткообразная боль. Кровотечение всегда обильное.
Лечение беременных женщин, у которых раньше происходили самопроизвольные аборты, начинают с первого триместра. При этом обязательно учитываются причины, спровоцировавшие самопроизвольное прерывание беременности. Женщинам с угрозой выкидыша в первую очередь рекомендуется соблюдать строгий постельный режим. Эмоциональное состояние стабилизируется с помощью валерьянки или пустырника. При необходимости назначается гормональная терапия. При наличии сопутствующих заболеваний проводится соответствующее лечение
Иногда плод перестает развиваться в результате гибели, вызванной различными причинами. В этом случае речь идет о замершей беременности. Диагностировать ее можно только после 6 недель, когда у плода появляется сердцебиение. В том случае если ритм сердца не прослушивается, а размер матки соответствует сроку, предполагается замершая беременность. В такой ситуации гинекологи назначают выскабливание матки, так как длительная задержка мертвого плода в организме матери вызовет воспалительный процесс в органе, а в тяжелых случаях грозит общим сепсисом.
Сбои гормонального фона
Если наблюдается недостаточный уровень гормонов – это может быть причиной коричневых выделений на ранних сроках беременности. Оптимальный уровень прогестерона и эстрогена обеспечивает нормальное развитие и поддержание беременности. Если уровень любого из этих гормонов низкий – это может привезти к различным выделениям.
Они обусловлены отслойкой эндометрия, поскольку гормон окситоцин, ответственный за тонус матки находится в недостаточном количестве. Гормональные сбои в начале беременности могут вызывать болевые ощущения, неприятные выделения и даже привести к угрозе выкидыша. Если гормонов недостаточно – это может привести к неправильному развитию плода, а если слишком много – к выкидышу.
Установить уровень гормонов поможет анализ крови на них, назначенный врачом. Если наблюдаются отклонения от нормы – врач назначит необходимые препараты, которые не несут опасности для организма беременной или плода. Необходимо так же скорректировать питание и придерживаться здорового, разнообразного рациона.
Физиологические особенности недели
У большинства беременных к 37-38 неделе появляется ощущение постоянной усталости. Становится очень сложно и тяжело носить живот, ведь матка уже заполнила собой всю брюшную полость, а внутри её расположился малыш, который, в свою очередь, не оставляет свободного места внутри женского детородного органа. Меняется центр тяжести, из-за этого вырастает нагрузка на мышцы спины, на поясницу. Большой живот создаёт немало неудобств при совершении привычных ежедневных действий: женщине невозможно нагибаться, быстро менять положение тела, долго ходить или стоять.
Матка на этой неделе может сильно сдавливать своим дном диафрагму, из-за чего женщину будет мучить одышка и присутствовать навязчивое ощущение, что она не может вдохнуть полной грудью. По мере того как матка опускается, а у большинства женщин к этой неделе она уже расположена ниже, чем ранее, за счёт того, что малыш принял «предстартовое» положение: упёрся головой в выход из малого таза.
![]()
Гормональные предродовые перестройки делают женщину чувствительной, эмоциональной. Боязнь того, что ждёт в родовом процессе, опять же не добавляет спокойствия. Для этой недели совершенно нормальным считается небольшая , и если это происходит, то роды не за горами. Вес уходит вместе с лишней жидкостью, которая ранее накапливалась под действием прогестерона. Выработка этого гормона перед родами снижается, а потому и вес начинает уменьшаться.
![]()
Плацента ещё хорошо справляется со своими функциями, но уже начинает «стареть», утончается, что также вносит свой «вклад» в сбрасывание мамой пары килограммов веса. Уменьшается и объем амниотических вод.
Все чаще женщину мучают тренировочные схватки. Живот, даже если он опустился, время от времени становится твёрдый. Кроха сдавливает головой нервные окончания, что может вызывать покалывания разной интенсивности в промежности. И на этом сроке, и на следующей 38-39 неделе гестации будущую маму могут изводить довольно выраженные болевые ощущения в животе.
![]()
От чего возникают болевые ощущения на коже живота у беременных
Болевые ощущения на коже живота, которые появляются периодически или постоянно, необходимо разделить на несколько групп симптоматических проявлений. Далее будет легче определить причину такого состояния, уточнив ее патологическое проявление или временную реакцию на определенные факторы из окружающей среды.
Изучая причины появления болей на коже живота у беременных, стоит рассмотреть следующие важные моменты:
периодичность болезненности. если боль появляется периодически на начальных сроках вынашивания ребенка, возникает спонтанно и проходит так же – это не повод беспокоиться
скорее всего, такая местная реакция является ответом рецепторов женщины на гормональные перемены, которые считаются естественными для всех женщин, кроме этого стоит обратить внимание на такие факторы, как зуд кожи молочных желез, отек груди, зуд кожи головы и лица;
дополнительные симптоматические проявления в виде повышения температуры, покраснения и отека кожи, слезоточивости глаз говорит о наличии патологии, обострении заболевания, какого именно, может установить только врач, заболевание может быть связано как с инфекциями, так и с аутоиммунными болезными;
неврологические заболевания:
— полиневропатия, которая проявляется из-за патологических изменений нервных волокон, нервных окончаний, располагающиеся в достаточно глубоких слоях дермы, наиболее распространенной считается диабетическая невропатия, которая возникает вследствие обострения сахарного диабета, из-за того, что длинные нервы поражаются первыми, изначально страдают ноги и руки, и только потом дискомфорт распространяется всему телу, включая кожу живота;
— демиелинизирующие патологии – как одна из разновидностей неврологических болезней, при наличии которых отмечается повреждение миелиновой оболочки нервных волокон;
— заболевания спинного и/или головного мозга, в ходе такой патологии отмечается нарушение проводимости и фиксации нервных импульсов, по этой причине развивается резкий ноющий или с жжением болезненный ответ даже на наиболее слабые стимулы из внешней среды;
— фибромиалгия или в медицине как синдром хронической боли, у беременных с такой патологией отмечается не только болезненность кожи около пупка, на животе на разных сроках вынашивания, но и наблюдается нарушение ночного сна, характерными признаками считается крепкий сон в дневное время и нестабильный в ночное, после сна женщина просыпается уставшей, с отеками.
Причинами болезненности кожи при беременности в области живота, пупка или в нижней части таза, чаще всего, является реакция нервных рецепторов на увеличенную концентрацию пролактина и прогестерона в крови. Болевая симптоматика усиливается из-за просушивания кожи, применения некачественной косметики, кремов, мазей.
Поэтому главные правила при появлении болей кожи на животе при беременности являются:
- применение натуральных масел, кремов без отдушек и силиконовых компонентов снизит вероятность образования дискомфорта в области живота;
- использование тесной одежды и синтетических нежных бельевых элементов увеличивает вероятность формирования болевого синдрома кожного покрова на животе;
- в некоторых случаях болезненность может появляться в ответ на витамины, минеральные комплексы. как правило, вместе с болью кожи около живота там же появляется и высыпания в виде красных прыщей.
Норма
Небольшое количество крови в выделениях на самых ранних сроках может быть нормой при имплантации оплодотворенной яйцеклетки в полость матки. Такое явление носит название имплантационное кровотечение. Оно происходит из-за нарушения целостности эндометрия при прикреплении бластоцисты. Одним из вариантов такого естественного кровотечения могут выступать светло-коричневые выделения в небольшом количестве примерно на 8–9 день после предполагаемого зачатия (или после овуляции – для простоты подсчета).
Коричневатые мажущиеся выделения на ежедневной прокладке или белье не являются продолжительными. Обычно за сутки или двое от них не остается и следа. Ничего тревожного в таком явлении нет.
![]()
К тому же столь ранний признак беременности проявляется далеко не у каждой женщины. Следует знать, что появление темно-коричневых выделений со сгустками до задержки вряд ли можно считать признаком имплантации. Скорее речь идет о гормональном сбое, при котором месячные начались раньше срока. В течение первых 2–3 месяцев беременности желто-коричневые умеренные или скудные выделения могут быть следствием глобальной гормональной перестройки.
Бушующий в организме будущей мамы прогестерон обычно придает влагалищному секрету желтоватый оттенок, коричневые «нотки» в нем могут проявиться из-за высокого или низкого уровня прогестерона, из-за ранимости половых путей в силу рыхлости под действием гормонов. В норме такие выделения проявляются без болей, они не содержат вкраплений и примесей, прожилок крови, не беспокоят женщину. Обычно они прекращаются после того, как организм будущей матери полностью адаптируется к новому положению и обстоятельствам.
![]()
На поздних сроках (за неделю или две до предполагаемой даты родов) женщина может обратить внимание на появившиеся коричневые выделения с прожилками. Обычно они сопровождаются выделением слизи в небольших количествах или довольно внушительного слизистого сгустка
В этом случае речь идет об отхождении слизистой пробки, которая на протяжении срока беременности закрывала цервикальный канал и препятствовала проникновению всего постороннего и опасного в полость матки, где рос малыш.
![]()
Небольшие бурые выделения после секса или осмотра врача – это тоже вариант нормы. Причина их кроется в чрезвычайной ранимости половых путей беременной. Под действием прогестерона они становятся рыхлыми, уязвимыми даже для незначительного механического воздействия.
Такие выделения обычно длятся недолго – не более суток, никакими неприятными ощущениями и дополнительными симптомами не сопровождаются. В них нет сгустков, они не усиливаются, их количество изменяется по нисходящей. Это три основных причины, по которым коричневые выделения могут считаться нормальными. Все остальные ситуации, увы, относятся исключительно к патологическим.
![]()
Профилактика
Чтобы прозрачно-белые выделения при беременности не стали поводом для беспокойства, придерживайтесь определенных профилактических правил:
Важно регулярно проводить гигиенические процедуры;
Для подмывания лучше использовать детское мыло или специальные средства. Ароматизированные гигиенические средства (ежедневные прокладки, мыло и т. д.) способны вызвать аллергическую реакцию. Подробнее об аллергии при беременности>>>
После водных процедур следует хорошо вытирать наружные половые органы;
Это связано с тем, что в теплой и, при этом, влажной среде, любые болезнетворные микроорганизмы способны очень быстро размножаться, что приводит к неприятным последствиям.
- После дефекации следует использовать влажные салфетки, что позволит предотвратить попадание во влагалище кишечных микроорганизмов;
- Если вы пользуетесь ежедневными прокладками, то их нужно чаще менять;
- Белье должно быть хлопчатобумажным. Такой материал хорошо пропускает воздух и впитывает излишнюю влагу, предотвращая развитие патогенной микрофлоры;
- Вся одежды и белье должны быть подобраны по размеру. От узких брюк или тесных колготок беременным лучше отказаться.
Как видите, выделения белого цвета не носят патологический характер, а связаны с естественными процессами в организме.
Если они не сопровождаются другим неприятными симптомами, то и беспокоиться не нужно. Но если появился зуд или болезненные ощущения, то нужно обратиться к врачу, который поставит диагноз и назначит лечение.
Пой мне еще
Пение может существенно облегчить роды. Дело в том, что в процессе пения вырабатывается гормон эндорфин, который смягчает болевые ощущения, а также оказывает успокаивающее действие на роженицу.
Полипы матки
Во время беременности существенно осложняет ее течение образование полипов. Они могут затрагивать матку, шейку или влагалище и представляют собой доброкачественные новообразования. Чаще всего обнаруживаются цервикальный и децидуальный полип. Основной их причиной возникновения является нарушенный гормональный фон.
Вовремя диагностируемый полип позволяет незамедлительно принять нужное лечение и сохранить беременность. Полип может быть неправильной формы с тенденцией к разрастанию, а также способствовать распространению инфекции.
На наличие полипа могут указывать тянущие боли внизу живота, коричневые или красные выделения с неприятным запахом. Но довольно часто болезнь протекает скрыто, поэтому диагностировать ее можно только при осмотре у врача и определенных исследованиях. Если полип не угрожает беременности, то его удаление проводят уже после родов.
Боли в области лобка у беременной
В организме беременной вырабатывается особый гормон релаксин — он воздействует на хрящи, связки, соединения костей таза. В результате некоторые соединения тазовых костей размягчаются и могут расходиться на небольшое расстояние. Это нужно для того, чтобы в родах облегчить прохождение ребенка через тазовое кольцо.
![]()
Чаще всего расходятся кости лонного сочленения — тогда будущая мать ощущает боли внизу живота в области лобка. Они могут быть разной интенсивности — от незначительных до более выраженных. Возникают при ходьбе, перемене положения тела, иногда будущей маме тяжело сидеть на жесткой поверхности, ходить по лестнице, поднимать ногу из положения лежа.
Облегчить неприятные ощущения в области лобка поможет ношение бандажа, вместо стула можно использовать большой мягкий мяч — фитбол. Хорошо справляются с такими болями врачи-остеопаты.
Порог болевой чувствительности у всех нас разный, поэтому примерно одинаковая по интенсивности боль для одной женщины будет вполне терпимой, а для другой окажется слишком сильной. Поэтому во всех сомнительных случаях консультируйтесь с врачом.