Роды с диагнозом истмико-цервикальная недостаточность
В связи с тем, что ИЦН – это не что иное, как невозможность матки удержать в себе плод, роды в этих случаях очень часто проходят стремительно.
Если беременность подходит к своему концу с благоприятным исходом, лучше всего заранее лечь в стационар. Чтобы ситуация с началом родовой деятельности не застала врасплох: в ненужное время, в ненужном месте, а самое главное, без документов (обменной карты), подтверждающих осложненное состояние беременной.
Хотя лечение ИЦН и не может дать стопроцентно обнадеживающих прогнозов, верить в лучшее, конечно же, стоит. Так же, как и бороться за жизнь своего ребенка. Но нужно помнить: к беременности необходимо готовиться заранее, особенно при наличии хотя бы одного фактора риска.
Истмико-цервикальная недостаточность: понятие и виды
Для того, чтобы понять суть заболевания, нужно обратиться к анатомии женского организма. Внутренние половые органы представлены маткой, придатками и влагалищем. В нашем случае интерес представляет лоно, имеющее непосредственно внутреннюю полость, а также шейку, соединённую с основным телом матки перешейком. Так вот именно шейка является главным сдерживающим фактором для плода на протяжении всей беременности. Поскольку это цилиндрическое образование отвечает за открытие полости лона во время родов.![]()
Строение внутренних половых органов женщины
Под воздействием прогестерона с приближением родов поверхность шейки матки становится более мягкой, а мышцы — менее упругими и эластичными. Благодаря таким изменениям процесс схваток и родовой деятельности проходит постепенно, без перенапряжения связок и с наименьшими растяжениями тканей во внутренних полостях.
Но случается и такое, что размягчение шейки матки начинается задолго до родов, и она начинает медленно раскрываться. Эти патологические изменения ведут к самопроизвольным абортам и преждевременным родам. А само явление получило название истмико-цервикальной недостаточности, где isthmos переводится как «канал», а cervix — «шея», «перешеек».
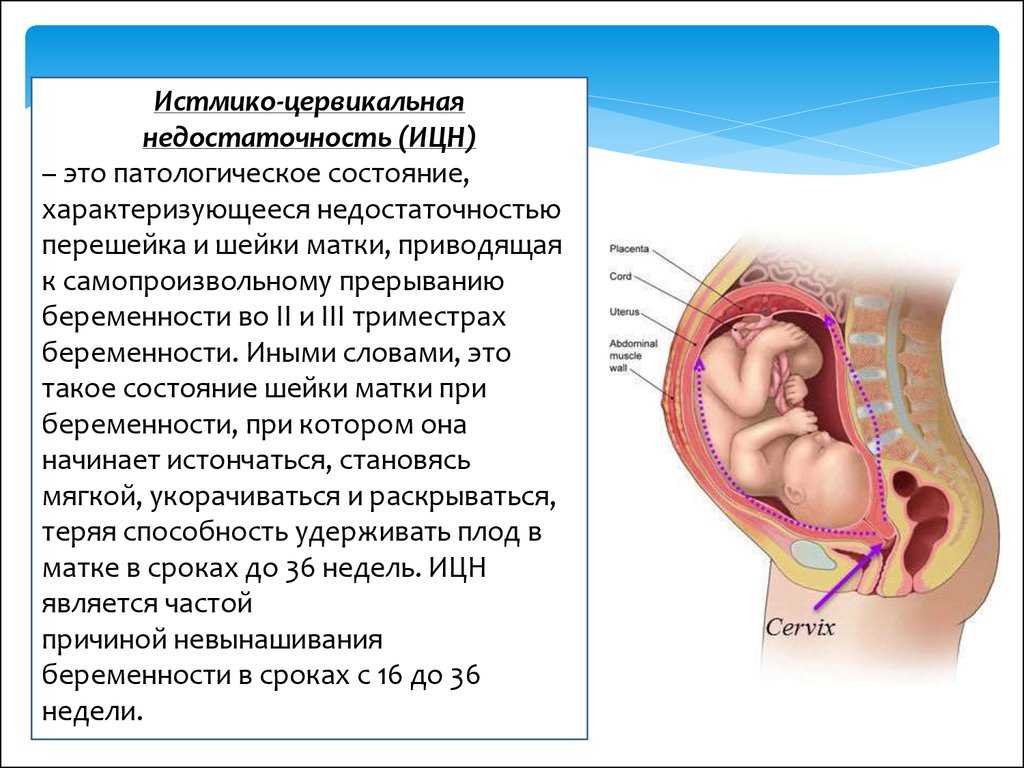
Таким образом, ИЦН — это функциональные и структурные нарушения в шейке матки, развивающиеся после ослабления мышечных тканей на внутреннем зеве цервикса и приводящие к невозможности удерживать плод внутри матки.
Сопутствующими изменениями при этом становятся:
- Уменьшение длины шейки матки.
- Раскрытие внутреннего кольца раньше срока.
- Опущение части оболочек плода во внутреннюю полость шейки матки.
Критической ситуация станет, если процесс выпадения плодных оболочек будет необратимым. В таком случае неизбежна гибель плода.
Истмико-цервикальная недостаточность становится фактором риска самопроизвольного аборта на позднем сроке беременности (13–19 недели) и преждевременных родов после 20 недель вынашивания младенца.
Заболевание подразделяют на следующие виды в зависимости от причин возникновения:
- Врождённая ИЦН — вызвана патологическим строением матки (двурогость, седловидность органа), генитальным инфантилизмом (задержкой в развитии репродуктивной системы) либо гиперандрогинией (превышением объёма мужских половых гормонов в организме). В таком случае необходимо хирургическое либо гормональное лечение ещё на этапе планирования беременности.
- Приобретённая недостаточность шейки матки — представлена в форме травматической ИЦН и функциональной.
Если говорить о травматическом виде патологии, то она возникает как следствие осложнений предыдущих беременностей (разрывов во время родов, поздних абортов), а также когда использовались акушерские щипцы либо диагностическое выскабливание. Спровоцировать заболевание может и проведение таких манипуляций, как прижигание эрозии или конизация шейки матки. ИЦН появляется из-за образования рубцов на шейке матки и иных нарушений целостности мышечной ткани в цервиксе.
Функциональная недостаточность является на сегодняшний день наименее изученным видом патологии в шейке матки и связана:
- С нарушениями в работе яичников (как врождёнными, так и приобретёнными).
- С недостатком прогестерона или избыточное количество тестостерона, из-за чего мышечная ткань цервикса смягчается и канал постепенно расширяется по мере увеличения веса малыша. Связывается такой сбой с развитием поджелудочной железы у плода на 11 неделе беременности. Этот орган вырабатывает мужские гормоны. И если в организме мамы андрогенов в избытке, то шейка матки становится чувствительной к таким изменениям.
- С индивидуальными патологиями в строении соединительных тканей и присутствием таковых на внутреннем зеве шейки матки. Что приводит к критическому снижению эластичности органа и, как следствие, — нарушению функций по удержанию плода внутри матки.
Иными причинами развития такого патологического состояния могут стать многоплодная беременность или слишком крупный плод, а также увеличение количества околоплодной жидкости (иными словами — многоводие).
Симптомы, признаки, диагностика недостаточности шейки матки
Несмотря на то, что ИЦН – одна из основных причин невынашивания, сама по себе беременность не сопровождается никакой симптоматикой, характерной для угрозы прерывания. Только при целенаправленном исследовании можно обнаружить, что шейка матки короче, чем должна быть в норме.
Именно на выявлении этого признака – укорочения шейки матки, – и ориентирован весь алгоритм диагностического поиска.
Важным моментом, который может натолкнуть врача на мысль о ИЦН, является наличие в анамнезе данных о предшествующих самопроизвольных выкидышах и преждевременных родах, которые происходили во II или III триместрах беременности.
Вне зависимости от количества беременностей, диагноз ИЦН помогают поставить следующие методы обследования пациентки:
- Влагалищное пальцевое исследование: позволяет оценить длину шейки матки, состояние шеечного канала и его проходимость, а также обнаружить рубцовые изменения шейки.
- Осмотр шейки матки в зеркалах: позволяет увидеть расширенный, зияющий наружный зев, из которого может выступать плодный пузырь.
- УЗИ: является основным методом ранней диагностики и постоянного контроля за степенью ИЦН. При этом можно увидеть всю шейку матки, оценить ее состояние, а также состояние шеечного канала. Признаками ИЦН являются уменьшение длинны шейки матки до 25 мм и менее, а также раскрытие шеечного (цервикального) канала более чем на 9 мм.
Диагностические методы
Выявить недостаточность у обследуемой весьма трудно. Исключением являются такие показатели, как анатомические изменения, возникшие после травм, и некоторые отклонения в развитии.
Врачи отмечают, что основной показатель ИЦН – это укороченный нижний сегмент матки. Медик при осмотре беременной может выявить вялые края и раскрытие перехода шейки в тело матки. Последнее беспрепятственно пропускает палец гинеколога. Однако не все врачи проводят обследование половых органов. Многих интересуют только изменения в весе, объем живота, давление и пульс. Такой неполный осмотр не поможет гинекологу обнаружить ИЦН и ее причины, поэтому в интересах беременной самой настоять на тщательном обследовании.
![]()
Согласно клиническому протоколу, при осмотре женщины врачи особое внимание должны уделять расположению плодного пузыря. Современная медицина выделяет следующие степени выпячивания плодных оболочек:
- над верхним отверстием шейки матки;
- на уровне внутреннего зева;
- ниже верхнего отверстия;
- в органе внутренней половой системы.
Однако не всегда определение степени выпячивания плодного пузыря помогает обнаружить у будущей матери недуг. У первородящих женщин наружный зев закрыт, признаки патологии отсутствуют и факторы риска не удастся выявить при помощи гинекологического инструмента вплоть до родов.
В этой ситуации поможет УЗИ. Результаты обследования позволяют врачу опровергнуть предполагаемую ИЦН, если длина шейки матки на 6 месяце беременности составляет 3,5–4,5 см, на 7 – 3–3,5 см. После 8 месяца беременности длина нижнего сегмента матки должна быть 3 см.
![]()
На каком же сроке ИЦН может стать причиной самопроизвольного прерывания беременности? Об угрозе выкидыша или преждевременного появления малыша на свет свидетельствует уменьшение длины канала до 2,5 см на сроке менее 28 недель, V- или Y-образные открытия нижнего сегмента матки и размягчение его тканей. В ходе обследования пациентку могут попросить покашлять, чтобы нагрузка на матку несколько повысилась.
Исследование проводится трансвагинальным датчиком. Если эхопризнаки подтвердят патологию, беременной назначают медикаменты. В дополнение необходимо будет дважды в месяц наблюдать за изменениями, происходящими в шейке матки.
Следует отметить, что и до беременности возможно узнать, развивается ли у женщины предполагаемая патология. Для диагностики недостаточности делают гистеросальпингографию. В матку и в трубы вводят контрастные вещества и делают рентген. Этот способ эффективен, однако не всегда врачи успевают выявить признаки патологии. Не все женщины внимательно относятся к своему организму.
![]()
Факторы риска
Существует две разновидности ИЦН: травматическая и функциональная.
Травматическая (органическая, вторичная) возникает если пациентка:
- делала аборт;
- принимала препараты для стимуляции зачатия;
- прошла через диагностическое выскабливание;
- стала жертвой врачебной ошибки, травмировавшей шейку матки;
- перенесла роды (например, с тазовым предлежанием) или экстракорпоральное оплодотворение (ЭКО), в результате которых произошёл разрыв шейки матки;
- имеет диагноз «многоводье»;
- трудится на тяжёлой работе (особенно находясь в положении);
- вынашивает двух и более детей
Функциональная ИЦН возникает по причине гормонального дисбаланса (избыток мужских гормонов или недостаток прогестерона). Такое состояние также называют гиперандрогенией.
Она может проявиться на сроке 16-27 недель, когда у плода начинают работать органы, которые являются эндокринными (щитовидная железа, надпочечники) и выделают гормоны, в том числе и андрогены. Если они попадают в организм беременной женщины, у которой уже наблюдается повышение их уровня, то происходит процесс размягчения, укорачивания и раскрытия шейки матки.
Врождённую ИНС диагностируют редко. Она связана с внутриутробными патологиями детородных органов в период формирования органогенеза. У таких женщин шеечную несостоятельность можно наблюдать даже в небеременном состоянии, когда овуляция приводит к раскрытию шейки на расстояние около 1 см.![]()
![]()
Одним из факторов риска является наличие у женщины вредных привычек:
- чрезмерное употребление алкоголя;
- приём тяжёлых наркотиков;
- курение;
- токсикомания.
Вероятные причины и характерные признаки подтекания
У каждой десятой женщины еще задолго до намеченных родов нарушается целостность пузыря. Его стенки могут утончаться или в них образовываются трещины, через которые постепенно и неспешно вытекают околоплодные воды.
К основным причинам подтекания относят:
- состояние женщины, при котором диагностируют низкое содержание гемоглобина в крови;
- нарушение усвоения организмом питательных веществ на фоне хронического нарушения пищеварения;
- дисплазия соединительной ткани;
- употребление алкоголя, наркотических средств и табакокурение в период беременности;
- инфекционные поражения детородных органов;
- воспалительные процессы в различных органах и системах будущей матери;
- функционально узкий таз роженицы;
- поперечное или тазовое предлежание ребенка;
- недостаточность шейки матки;
- вынашивание двойни или тройни;
- аномальное развитие матки.
В случае нормального течения беременности за 60 минут способно обновиться 0,5 литра околоплодной жидкости. А каждые 180 минут происходит полное обновление. Но если имеется отверстие, то воды отходят быстрее, чем успевают восполниться, что и приводит к опасному состоянию.
Признаков подтекания околоплодных вод не так уж много:
- В первом триместре беременности женщина может наблюдать прозрачные пятна на белье, которые не имеют запаха. А ближе к родам — белье может мокнуть, и выделения имеют характерный запах и цвет.
- Во время анализов мочи выявляют вещества, характерные для околоплодной жидкости.
Иногда за подтекание вод принимают обычное недержание мочи, которое также периодически случается у женщин на позднем сроке беременности, или обычные выделения. Это связано с тем, что отхождение амниотической жидкости не происходит одномоментно, как при начале родовой деятельности, а она сочится по каплям.
Если подтекание диагностируют на позднем сроке, то это может стать основанием для кесарева сечения
Тактика лечения
Основная цель терапии – предотвратить несвоевременные роды и создать условия для рождения доношенного малыша. ИЦН при беременности лечится с помощью следующих методов:
- Медикаментозно – введение вагинальных свечей с гормональным препаратом, который предотвращает дальнейшее открытие шеечного канала;
- Неинвазивно – наложение акушерского пессария, удерживающего шейку от раскрытия;
- Инвазивно – хирургическая операция по наложению шва на область внутреннего зева шейки матки.
Для каждого метода существуют показания и противопоказания – врач выберет оптимальную методику и сделает все возможное, чтобы предупредить неблагоприятный исход вынашивания плода. Частый вариант лечения – сочетание нескольких методов (наложение пессария и введение свечей, шов на шейку и пессарий).
Лечение ИЦН при беременности – это наиболее эффективный вариант предупреждения репродуктивных потерь, связанных с рождением недоношенного и нежизнеспособного плода.
Причины возникновения и факторы риска
Самыми главными факторами, способствующими развитию ИЦН, конечно же, являются вышеупомянутые травмы шейки матки (в том числе и давнишние). Еще различные врожденные аномалии строения этого органа и нарушения гормонального фона женщины во время беременности.
Кроме этого, непосредственным поводом ИЦН может стать и увеличивающееся с каждой неделей давление внутри самой матки из-за роста ребенка и увеличения объема плодных вод. Так, например, фактором риска считается крупноплодная или многоводная беременность, а также многоплодие.
То есть, ИЦН может развиться по любой причине, когда давление на шейку становится чрезмерным или же целостность мышечного кольца деформирована травмами и рубцами.
Осложнения и опасность истмико-цервикальной недостаточности
Следует сказать, что само по себе укорочение шейки матки протекает бессимптомно, и с этим связаны определенные сложности в диагностике ИЦН, в частности – поздняя обращаемость женщин.
В случае же возникновения беременности на фоне ИЦН основная опасность состоит в досрочном прерывании беременности во II и III триместре. Поскольку организм женщины на таких сроках еще не готов к родам, они проходят совершенно нефизиологично и сопровождаются массой осложнений. Таким образом, к осложнениям ИЦН относятся:
- Преждевременное самопроизвольное прерывание беременности;
- Кровотечения;
- Разрыв плодной оболочки (амниона);
- Инфицирование плода с развитием сепсиса, хориоамнионита.
Признаки и ощущения цервикальной недостаточности при беременности
Ультразвуковое исследование
До 20-ой недели вынашивания такой показатель не является показательным критерием, так как шейка матки еще недостаточно сформирована и может быть вариабельна.
Причины возникновения ИЦН подразделяют на функциональные и травматические. Последние проявляются из-за частых абортов, выкидышей или в результате травмы во время предшествующих родов. Травмированные ткани зева образуют спайки, которые не способны растягиваться и сокращаться.
Основной причиной функциональной патологии является гормональный сбой, который проявляется в недостатке прогестерона или переизбытке андрогенов. Часто инфицирование плодной оболочки становится решающим фактором при диагностировании ИЦН. Вредоносные бактерии истончают ткани, растущий плод оказывает давление, таким образом, зев раскрывается, и начинаются преждевременные роды.
На формирование патологии влияет наличие пороков развития матки, многоводие или оплодотворение более одной яйцеклетки.
Профилактика ИЦН
ИЦН при беременности (что это такое женщины узнают всё чаще, так как показатели заболеваемости растут с каждым годом) можно предотвратить, если соблюдать меры предосторожности. Это следующие меры:
Это следующие меры:
- не игнорировать посещение женской консультации и вовремя встать на учёт;
- пережив беременность, осложнённую ИЦН, планировать следующее зачатие можно только спустя 2 года;
- поставить в известность врача о беременности, которая завершилась выкидышем или родами раньше положенного срока;
- чётко следовать рекомендациям врачей;
- положительно настроиться на течение и исход беременности, не доводить себя до переутомлений и стрессов.
ИЦН представляет собой патологию, игнорирование которой приводит к серьёзным осложнениям. Нельзя медлить и избегать врачей. Современная медицина имеет все инструменты для успешного исхода беременности у будущих мам с диагнозом ИЦН.
Автор статьи: Виктория Комарова
Оформление статьи: Светлана Овсяникова
Причины возникновения
Существуют три большие группы причин, которые могут привести к патологии шейки матки и перешейка.
Врожденные факторы
Это самая редкая причина. Инфантилизм развития половых органов, матки и ее шейки встречается не так часто. Нередко половой инфантилизм сочетается с другими врожденными аномалиями и пороками, такими, как синдром Дауна, например.
Функциональные факторы
Если ткани шейки матки находятся в неправильном балансе между соединительными и мышечными волокнами, если они неадекватно отзываются на гормональную стимуляцию, то функции шейки нарушаются. Такое может случиться с женщиной, у которой истощены яичники, функции половых желез снижены, в крови повышено содержание мужских половых гормонов, например, тестостерона.
Если женщину готовили к зачатию, стимулируя овуляцию гонадотропными гормонами, то у нее может быть повышен гормон релаксин. Под его действием мускулатура главного репродуктивного женского органа расслабляется. Тот же расслабляющий гормон бывает превышен и у женщины, которая носит под сердцем несколько малышей одновременно.
Гинекологические заболевания
Нередко причина недостаточности шейки кроется в гинекологических заболеваниях, которые долгое время не лечили и которые перешли в хроническую стадию.
Органические факторы
Это наиболее часто встречающаяся причина возникновения шеечной несостоятельности в период вынашивания малыша. Она может быть связана с травмами, которые претерпевала шейка матки ранее.
Обычно такое случается в родовом процессе, если дама произвела на свет крупного ребенка, близнецов или тройняшек естественным путем, а роды были тяжелыми. Прежние разрывы не могут не сказаться на здоровье шейки в течение последующей беременности.
![]()
Если прежняя беременность сопровождалась многоводием, если родовый процесс был стремительным, если плаценту пришлось отделять вручную, все это также повышает риск травмирования шейки и возникновения последующей истмико-цервикальной недостаточности.
Все операции, которые проводились с механическим расширением шейки, сказываются на ее последующем состоянии. К таким операциям относятся аборты, выскабливания, в том числе диагностические, а также операции на шейке.
Причины истмико-цервикальной недостаточности
Ослабление мышечного кольца в области перешейка матки обусловлено двумя причинами:
- нарушением целостности шейки матки;
- снижением тонуса гладких мышечных клеток.
Разделение форм недостаточности на функциональную и анатомическую весьма условно, поскольку при обеих формах главенствующую роль имеют морфологические изменения структуры мышечной ткани.
Под анатомической (органической) причиной подразумевается видимое нарушение стенок. К ним приводят разрывы, к которым приводят следующие манипуляции:
- разрыв при расширении канала во время аборта в любом сроке беременности;
наложение акушерских щипцов при родоразрешении;
рождение крупного плода;
форсированное родоразрешение при не полностью раскрытом маточном зеве (бурная родовая деятельность, наложение бинта Вербова или «выдавливание» плода при потужной деятельности);
несостоятельность швов, наложенных на шейку матки.
В месте разрыва мышечной стенки происходит нарушение эластичности шеечного кольца – истмуса. Рубцовая ткань не способна к сокращению, она постоянно находится в одном и том же состоянии.
Когда разрывы не зарастают соединительной тканью, перешеек во время беременности не образуется. Подобные состояния развиваются при несостоятельности швов, наложенных на шейку во время предыдущих родов.
Расхождение хирургических швов в большей степени обусловлено состоянием мышечной ткани. При воспалительном отеке нити прорезывают разрыхленную стенку, за счет чего площадь разрыва увеличивается.
Функциональная недостаточность маточного зева также сопровождается структурными изменениями внутри мышечной ткани. Изменения происходят на уровне клеток гладкой мускулатуры.
К недостаточности шеечного канала приводят следующие причины:
- недоразвитие половых органов – инфантилизм;
- пороки развития матки;
- аномалии строения стенок шейки матки с непропорциональным развитием мышечной и соединительной тканями.
Безусловно, самой распространенной причиной недостаточности маточного зева является аборт. Одно дело, когда шейка матки раскрывается во время родов, совершенно иное – когда раскрытие производится насильственно.
Организм беременной на ранних сроках не готов к расширению шейки, ткани ее жесткие и упругие. Введение расширителей в шеечный канал способствует образованию микронадрывов слизистой оболочки. Они незаметны, но, тем не менее, приводят к разрушению клеток.
Разрастание рубцовой ткани внутри канала приводит к деформации шейки и к утрате сократительной функции.
Вам известно, какими бывают признаки неразвивающейся беременности? Узнайте прямо сейчас!
Арбуз при беременности: можно или нельзя? Расскажет эта статья.
Причины ИЦН
В соответствии с причинами ИЦН делятся на:
— органическую ИЦН – в результате предшествующих травм шейки матки при родах (разрывы), выскабливаниях (при аборте/выкидыше или для диагностики некоторых заболеваний), при лечении заболеваний, например, эрозии или полипа шейки матки методом конизации (иссечения части шейки) или диатермокоагуляции (прижигании). В результате травмы нормальная мышечная ткань в составе шейки заменяется на рубцовую, которая менее эластичная и более ригидная (более твердая, жесткая, неэластичная). В результате этого шейка теряет способность как сокращаться, так и растягиваться и, соответственно, не может полностью сократиться и удержать содержимое матки внутри.
— функциональную ИЦН, которая развивается по двум причинам: вследствие нарушения нормального соотношения соединительной и мышечной тканей в составе шейки матки или при нарушении ее восприимчивости к гормональной регуляции. В результате таких изменений шейка матки становится слишком мягкой и податливой во время беременности и раскрывается по мере увеличения давления со стороны растущего плода. Функциональная ИЦН может встречаться у женщин с нарушением функции яичников или может быть врожденной. К сожалению, механизм развития этого вида ИЦН еще недостаточно изучен. Считается, что в каждом отдельном случае он индивидуален и имеет место сочетание нескольких факторов.
И в том и в другом случае шейка матки не способна сопротивляться давлению растущего плода изнутри матки, что приводит к ее раскрытию. Плод опускается в нижний отдел матки, плодный пузырь выпячивается в канал шейки матки (пролабирует), что часто сопровождается инфицированием плодных оболочек и самого плода. Иногда в результате инфицирования происходит излитие околоплодных вод.
Плод опускается все ниже и еще сильнее давит на шейку матки, которая открывается все больше и больше, что, в конечном счете, приводит к позднему выкидышу (с 13 до 20 недели беременности) или преждевременным родам (с 20 до 36 недель беременности).